Дегенеративные изменения позвоночника в поясничном отделе
Любой человек хотя бы раз в жизни испытал боли в пояснице. 10—20% людей постоянно страдают от поясничных болей, а 1—3% — нуждаются в хирургическом лечении.
Термин «дегенеративные изменения позвоночника» обобщает целый ряд заболеваний. С третьей декады жизни начинается постепенная дегидратация межпозвоночного диска и потеря им эластичности. Потеря воды идет вследствие деполимеризации мукополисахаридов. Одновременно с дегидратацией ядра в наружной части фиброзного кольца появляются микротрещины, щели и разрывы. Постепенно они распространяются на глубокие отделы фиброзного кольца, давая выход материалу пульпозного ядра наружу. Снижение давления внутри диска приводит к засасыванию азота в ядро и возникновению пузырей — «вакуум — феномена». Хрящ замыкательной пластинки дегенерирует (хондроз) с переходом на костную ткань замыкательной иластинки (остеохондроз).
На поздней стадии дегидратации диска происходит его расплющивание. Волокна фиброзного кольца выбухают за пределы межпозвоночного пространства, а замыкательные пластинки склерозируются. Костный мозг в смежных с дегенеративным диском участках также видоизменяется. Различают 3 типа его изменения.
- I тип — Сосудистый. Это асептическое воспаление — асептический спопдилодисцит.
- II тип — Жировая дегенерация.
- III тип — Склеротический.
Дегенерация периферических волокон фиброзного кольца приводит к ослаблению их связи с кортикальной костной тканью, образованию щелей и смещению диска кпереди. Это приводит к натяжению прободающих волокон (коллагеновых нитей ядра, переходящих в кость) в месте их примыкания к замыкательной пластинке и формированию остеофитов. Первоначально они образуются в горизонтальной плоскости. Но в этом направлении их сдерживает задняя продольная связка и они продолжаются вертикально, вплоть до клювовидных разрастаний. Остеофиты обнаруживаются рентгенологически у 60—80% лиц старше 50 лет. Обычно они двусторонние и переднелатеральные.
Увеличение нагрузки приводит к вторичной дегенерации дугоотростчатых суставов- эрозии и щелям в хряще — «остеоартриту», а затем костеобразованию — «остеоартрозу».
На рентгенограммах эти процессы выглядят как уменьшение суставной щели, костный склероз и краевой остеофитоз. Это имеет место практически у всех лиц старше 60 лет.
Остеоартроз приводит к уменьшению бокового кармана (в норме — 5 мм. в переднезаднем измерении), что способствует компрессии корешка. Кроме того, синовиальная жидкость сустава может выходить через щели в капсуле кпереди, осумковываться и образовывать синовиальную кисту. Киста приводит к компрессии корешка, нередко обызвествляется.
Типичное место кисты — уровень диска L4-5.
Дегенерация суставного аппарата приводит к ослаблению связок и их кальцификации. Костные мосты между телами четырех смежных позвонков за счет обызвествления передней продольной связки наблюдаются у 15-20% взрослых. Более обширный процесс называется диффузным идиопатическим гиперостозом скелета или болезнью Форестье. Ею страдают примерно 12% взрослых. Вариантом болезни Форестье можно считать системное обызвествление задней продольной связки — «японская болезнь», наблюдающаяся обычно на шейном уровне.
Резкое уменьшение расстояния между позвонками приводит к смыканию остистых отростков. Вследствие этого образуются псевдосуставы, развивается гранулематозная реакция в окружающих мягких тканях. Такое состояние называют болезнью Бааструпа.
Грубая дегенерация дугоотростчатых суставов приводит к соскальзыванию тел позвонков вперед или назад. Наиболее часто это наблюдается на уровне L4-5, т.к. суставы на этом уровне ориентированы более сагитально. Даже в норме тело L4 на этом уровне смещено несколько кзади. При остеохондрозе сползание нижней фасетки L4 на верхнюю фасетку L4 увеличивается, приводя к ретроспондилолистезу.
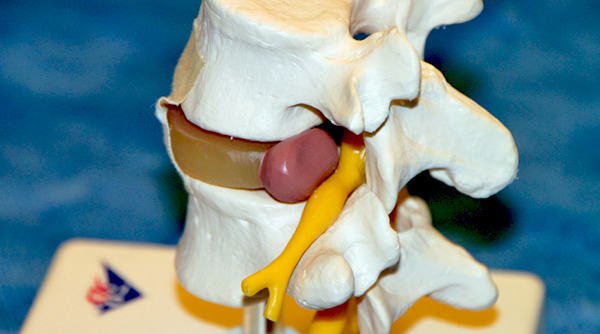
Грыжи межпозвоночного диска следует различать по направлению. Остеохондроз и эрозия замыкательных пластинок приводят к смещению пульпозного ядра в тело позвонка с образованием хрящевых узелков или, иначе, грыж Шморля.
Смещение диска вперед или вперед и латерально, приводит к передним грыжам, поскольку передняя продольная связка хорошо иннервирована, возникает «вертеброгенный симптомокомплекс»: боли в пояснично- крестцовой области или нижних конечностях, люмбалгия и парестезии.
Наиболее значимо, с клинической точки зрения, заднее и заднебоковое смещение. Грыжи у входа из отверстия (латеральные) и в отверстие (фораминальные) затрагивают вышележащий корешок (т.е. грыжа диска L3-4 сдавливает корешок L3). Такие грыжи составляют 2-10 % от общего числа, 80% грыж данного типа локализуются на уровне
L4-5 и L3-4. Чисто срединные, или медиальные грыжи встречаются не более чем в 10% случаев. Подавляющее большинство выпячиваний имеют срединно-боковую направленность и называются парамедиальными. Наиболее часто они наблюдаются на уровне L5-S1.
По степени выпячивания различают:
- Протрузию - выбухание диска за счет слабости фиброзного кольца, но без его разрыва.
- Пролапс - разрыв фиброзного кольца с прорывом вещества пульпозного ядра.
- Экструзию - разрыв задней продольной связки.
Менее, чем в 0,1% наблюдается прорыв твердой мозговой оболочки с интрадуральным расположением грыжи.
Разрыв задней продольной связки нередко приводит к образованию секвестров, состоящих из фрагментированного ядра. Они могут мигрировать вверх и вниз по переднему эпидуральному пространству и несколько латерально. С медиальной стороны движение ограничено медиальной перегородкой.
Важно помнить о том, что грыжи диска необязательно «симптоматические». Это серьезно осложняет диагностическую проблему при грыжах на нескольких уровнях. Этиология неврологической симптоматики намного сложнее, чем просто механическая компрессия корешка или ганглия.
Обращайтесь за медицинской помощью к специалистам, а не к чудотворцам!!!!
Далее